Ветрянка клиника – Ветрянка — признаки, симптомы, способы лечения
Ветрянка — признаки, симптомы, способы лечения
Этиология ветряной оспы
Первая эпидемия ветряной оспы была описана в 1868 по 1874 года, после этого события болезнь приобрела значение отдельного нозологического вида, то есть её отделили от заболевания, которое имело в прошлом страшные последствия – от натуральной оспы. В 1911 году учёный из Бразилии Э. Арагао обнаружил в пузырьках сыпи тельца вируса. Временем позже выяснилось, что возбудителем ветряной оспы является никто иной, как вирус Варицелла Зостер, так же он имеет название – герпес Зостер, состоящий в семействе герпесвирусов.
Относительно классификации герпеса, вирус ветрянки относится к третьему типу, который входит в число рода Varicellovirus. Вирус размножается только в человеческом организме, попадая в окружающую среду, за 10 минут он полностью разрушается, от воздействия солнечного света, тепла и ультрафиолетового излучения.Из этого следует, что вирус сложно передаётся, через предметы быта, однако, всё же следует ограничить общее пользование посуды или белья на время течения заболевания.
Герпес Зостер имеет крупные размеры, и может быть обнаружен при наблюдении в простой световой микроскоп. Виден вирус уже в первые дни после того, как заболевание проявит себя.
В следствие того, что вирус имеет иммуносупрессивное свойство, может появится в организме вторичная вирусная или бактериальная инфекция.
[ADSBLOCK]
Для здорового ребёнка, ветрянка не является опасным заболеванием, что нельзя сказать в отношении взрослого человека, и в особенности о беременных и новорожденных. К этому стоит добавить, что у детей или же у взрослых, находящихся в состоянии иммунодефицита, который мог быть вызван ВИЧ-инфекцией, иммунодепрессивным средствами (лекарственные вещества подавляющие иммунитет, для того, чтобы понизить процент возможного отторжения органа) в ходе трансплантации, ветрянка может вызывать серьёзные осложнения, а так же может возникать повторно.
Сыпь, которая проявляется на коже в период заболевания, позже исчезает бесследно, однако, если высыпания расчёсывать, могут оставаться рубцы, которые имеют атрофический характер. Они могут осталься в виде шромов на всю жизнь, либо на очень длительное время.
Заболевание антропонозное – это означает, что распространителем инфекции является только больной человек, от инкубационного периода, когда вирус только попадает в организм человека и начинает реплицироваться в клетках, до стадии схождения корочек сыпи. От одного к другому человеку вирус передаётся воздушно-капельным путём (аэрогенный механизм передачи). Среди взрослого населения ветряная оспа встречается очень редко в следствие того, что человек переболел ей ещё в детстве, а значит чаще всего заражаются дети от 6 месяцев до семи лет.
Вирус появляется во внешней среде из пузырьков сыпи, которые выявляют на эпителии кожи и оболочках ротовой полости, гениталий и анального отверстия, но инфицированный может распространять вирус ещё за двадцать четыре часа до появления изменений на коже, а так же остаётся распространителем инфекции в течение семи дней после того, как сыпь проходит. Вирус считается высоко контагиозным, то есть риск заразится после общения с инфицированным очень высокий, хватит мимолётного общения, для того, чтобы получить в свой арсенал этот недуг.
Классификация ветряной оспы
Ветряную оспу можно классифицировать по нескольким признакам:
По механизму появления:
- Врождённая
- Приобретённая
По форме:
- Типичная
- Атипичная:
- Гангренозная
- Геморрагическая
- Рудиментарная
- Висцеральная
По степени тяжести:
- Лёгкая
- Среднетяжёлая
- Тяжёлая
По течению:
- Гладкое (нет осложнений)
- Есть осложнения
- Присоединение инфекции

Патогенез ветряной оспы
Слизистая дыхательных путей – это входные ворота для вируса ветрянки.
Данное заболевание имеет в патогенезе шесть этапов развития:
- Первый этап это проникновение вируса и его репликация (размножение) в организме человека. Размножение вируса происходит очень быстро, когда он накапливается в большом объёме во входных воротах, он проникает в региональные лимфатические узлы.
- Второй этап – это вирусемия. После того, как вирус попал в лимфатические узлы он проникает в кровь, и по средствам этого разносится по всему организму и стремится к тропным органам: кожа, нервная система и слизистые оболочки. Появления вируса в крове вариабельно во времени, что отображается на волнообразном подъёме температуры, а так же влияет на постепенное увеличение пузырьков сыпи на коже.
- Третий этап – развитие воспаления на коже. После того как вирус Зостер попадает в кожу, а именно в её шиповидный слой, который богат капиллярами, начинается их расширение, что на коже фиксируется в виде красного пятнышка. Воспаление вызывает отёк и привлекает на это место макрофаги и лимфоциты, которые инфильтрируют участок, в следствие этого на коже возникает папула (узелок, бесполосное образование). Клетки шиповатого слоя подвергаются баллонирующей дегенерации, а именно, они растут в объёме из-за того, что в них накапливается жидкость, клетки отдаляются друг от друга, между ними образуется полость, которая заполняется лимфой — образуется везикула. Исчезновение везикулы начинается с того, что экссудат (в данном случае лимфа) рассасывается. Верх везикулы западает, а позже заживает. Вирусемия способствует тому, что вирус попадает так же во внутренние органы и нервную систему.
- Пятый этап – начало иммунного ответа. В иммунном ответе принимают непосредственное участие врождённые факторы и Т-лимфоциты CD8 и CD16, а так же интерферон. В ходе иммунного ответа образуются антитела, которые создают стойкую иммунную защиту. А так же способствуют исчезновению вируса из крови.
- Шестой этап – пожизненное нахождение вируса в нервных ганглиях. И только сильное иммунодепрессивное состояние может повлиять на то, что возникнет повторное проявление инфекции, но уже по форме опоясывающего лишая.

Клиника и симптомы ветряной оспы
В клинической картине выделяют пять стадий заболевания:
- Первая стадия или инкубационный период – это момент, когда инфекция проникает в организм и размножается в нём. Этот период длится две недели. На данном этапе симптомы ветрянки не проявляются и инфицированный человек не заразен.
- Вторая стадия – первые клинические проявления заболевания, связаны они с тем, чем из первичного очага вирус попадает в кровь, на это действо начинает организовывать ответ иммунная система человека. Для этого периода заболевания характерно повышение температуры до субфебрильных цифр 37,0 – 37,6 градусов, нарушение внимания, концентрации человека, появляются головные боли, ощущается слабость, снижается работоспособность, всё это проявление астенического синдрома, который длится до двух дней. Когда проявляются первые симптомы заболевания человек становится распространителем инфекции.
- Третья или острая стадия, характеризуется распространением с током крови вируса до нервных клеток и клеток кожи. Вирус персистирует в корешках спинного мозга, но в состоянии стабильного иммунного ответа он не проявляет никакой активности в отношении нервной системы. Однако, на коже, напротив, проявляется основной симптом заболевания – сыпь размером 0,4 – 0,5 см, которая сохраняется на эпителии до недели. Причина возникновения и характер сыпи был описан выше. В этот момент температура перескакивает субфебрильные цифры и может дорасти до 39 градусов,
- Четвёртая стадия или выздоровление наступает на 3-ей неделе болезни. Сыпь исчезает, а состояние у больного заметно улучшается. Через семь дней, после того, как исчезает сыпь с тела, больной перестаёт быть опасным для других людей.
- Несмотря на то, что случилось чудное выздоровление, может произойти так, что возникнет острая вторичная стадия, которая проявляется тогда, когда у человека наблюдается сильно ослабленный иммунитет. В этот период высыпания будут сосредоточены непосредственно в тех местах, в которых были поражены нервные ганглии, чаще всего это живот, область подмышек, это и дало название вторичной стадии, как опоясывающий герпес или лишай.
Хочется обратить внимание на то, что для данного этапа заболевания не обязательно появление сыпи, симптомами могут стать боли, которые проявляются по ходу нерва, который был поражён вирусом. Больной также опасен для здорового населения, как и при первичном проявлении заболевания.
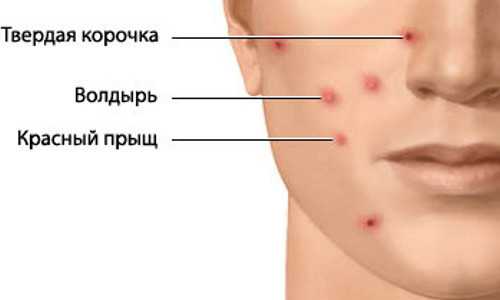
Описание сыпи при ветрянке
Сыпь – очень важный симптом, на нём необходимо сосредоточить внимание, потому как, если не проводить никаких лабораторных исследований, именно он укажет нам на то, что перед нами ветрянка время болезни которой может зависеть от разных факторов. Для того, чтобы провести различие между ветрянкой и сыпью при других инфекционных или аллергических заболеваниях, надо знать некоторые её особенности:
- Сыпь локализуется на волосистой части головы, шее, на груди, руках, животе и ногах, реже сыпь можно увидеть на слизистых оболочках век, рта, анального отверстия и гениталий.
- Сыпь имеет полиморфный характер, это значит, что на коже можно наблюдать, как обычные точки покраснения, так волдыри и корочки, это указывает на различные стадии развития сыпи.
- Размер сыпи 0,4-0,5 см
- Даже если на теле появились четыре или пять красных точек, если это сыпь при ветрянке, а не укус того же комара, то будет отмечаться повышение температуры.
- Сыпь не появляется локализовано в одном месте, отдельные её элементы видны по всему телу.
- Сыпь каждый день изменяется, старые высыпания превращаются в маленькие бугорки, через день они заполняются лимфой, и возникают
 волдыри, в это время могут появляться подсыпания – красные точки, это и есть полиморфность сыпи. Четвёртый день – день когда волдырь лопается и на его месте появляется эрозия, затем – корка, и корка отпадает по итогу, не оставляя никакого следа.
волдыри, в это время могут появляться подсыпания – красные точки, это и есть полиморфность сыпи. Четвёртый день – день когда волдырь лопается и на его месте появляется эрозия, затем – корка, и корка отпадает по итогу, не оставляя никакого следа. - На стадии появления корочки, появляется сильный зуд.
Атипичные формы ветрянки
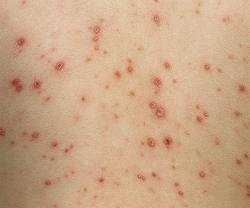
Помимо типичной формы, ветрянка – оспа, которая может иметь атипичный характер течения, различают четыре формы атипичного проявления болезни:
Рудиментарная форма проявляется у детей, которые имеют остаточный специфический иммунитет, или же у тех, кто во время бессимптомного периода получал иммуноглобулины, эритромассу или сыворотку крови. Это наиболее лёгкая форма течения, продромальный период выражен настолько слабо, что его принимают за обычную усталость, пока не начнёт проявляться пятнистая сыпь, которая не всегда будет переходить в форму волдыря. Температура тела сохраняется в пределах нормы.
Самое тяжёлое течение имеет геморрагическая форма. Эта форма возникает у людей с иммунодепрессивным состоянием, а так же у больных, которые получали лечение гормональными препаратами, а именно, глюкокортикоидные средства и цитостатики. Для этой формы характерен выраженный продромальный период, высокая температура и сильная интоксикация, поражаются внутренние органы, а в везикулах можно наблюдать кровяное содержимое. Кровотечения ЖКТ, из носа, гематурия и кровохаркание могут сопровождать заболевание. Данная форма имеет неблагоприятный прогноз и может завершиться летальным исходом.
У недоношенных детей можно наблюдать висцеральную форму заболевания, а так же у детей – подростков с иммунодепрессивным синдромом. Поражается нервная система и внутренние органы (лёгкие, печень, почки), всё это сопровождается сильной интоксикацией, обильной сыпью и высокой температурой. Эта форма так же может иметь летальные последствия.
Гангренозная форма характерна для людей с ИДС, как и формы описанные выше, возникает реже, чем остальные виды. Пузыри при этой форме имеют большой размер, на них быстрее появляется корочка, с ограниченной зоной некротизированных тканей, после отпадения корочки остаётся язва. Эта форма может вызвать появление сепсиса.
Особенности течения ветрянки у взрослых

Итак, как появляется ветрянка у детей было описано выше, однако, на данном этапе хочется привлечь внимание к тому, какие есть особенности течения заболевания у взрослого населения. Лучше всего сразу рассмотреть симптомы болезни. После двадцати лет заболевание протекает в средне тяжёлой или же в тяжёлой форме. Первые клинические проявления сходны с симптоматикой при отёке мозга, а так же указывают на то, что болезнь вовлекла и периферическую нервную систему.
Выраженная интоксикация сопровождается скачком температуры до сорока градусов. Высыпания появляются намного больше и не сходит дольше нежели в детском возрасте. Очень часто присоединяется гноеродная флора, которая влияет на то, что везикулы переходят в форму пустул, что вызывает появление рубцов на коже. Возможно развитие абсцесса или флегмоны.
Часто ветрянка оспа у взрослых имеет атипичный характер.
Осложнение ветряной оспы
Ветрянка – болезнь, которая имеет высокий благоприятный прогноз, однако может иметь некоторые осложнения:
- Поражение, которое имеет характер герпетического и распространяется на органы дыхательной системы (трахеит, ларингит, пневмония).
- Поражение органов участвующих в детоксикации организма (абсцесс печени, нефрит, гепатит).
- Поражение нервной системы, как центральной, так и периферической (мозжечковая атаксия, парезы мышц и т.д).
- Поражение сердечно-сосудистой системы (геморрагический синдром, миокардит, тромбофлебит).
- Поражение суставов и мышц (миозит, артирит, фасцит).
Диагностика
Для того, чтобы правильно поставить диагноз и начать рациональное лечение, необходимо выяснить кто же возбудитель заболевания, в данном случае искать возбудитель ветрянки.
Для этого используют следующие лабораторные методы:
- Экспресс-диагностика — реакция иммунофлуоресценции – обнаружение антител к вирусу.
- Серологический метод – определение антител.
- Вирусологический — выделение вируса из пустул.
- Молекулярно-генетический – выделение из везикул жидкости ДНК вируса.
Так же для постановки используют наружный осмотр сыпи, анамнез заболевания и эпидемиологические данные.

Лечение
Если заболевание имеет типичную форму и лёгкую степень течения, лечение ветрянки допустимо в домашних условиях. При остальных вариантах развития показана госпитализация.
Для того, чтобы избежать осложнений и как можно скорее избавить больного от заболевания, ему необходим тщательный уход за телом и слизистыми оболочками! Рекомендуется два раза в день принимать гигиенический душ и менять нательное бельё.
Этиотропная терапия заключается в приёме вироцидных препаратов:
- Пранобекс
- Ацикловир (эффективен в первые сутки появления сыпи, наносить мазь на поражённые участки тела. При тяжёлых формах, на поздних сроках Ацикловир рекомендуется вводить внутривенно).
- Валацикловир (детям после 12 лет).
- Фамцикловир (детям от 17 лет).
Препараты интерферона, так же хорошее оружие в борьбе с недугом:
- Виферон (если свечи, то необходимо по одной два раза в день от пяти до десяти дней) Детям в возрасте до семи лет лучше принимать виферон – 1, а тем кто достиг школьного возраста – виферон-2.
- Капиферон
- Генферон лайт
Среднетяжёлая и тяжёлая степень никак не обойдутся без иммуноглобулинов.
И наконец, антибиотики назначаются, если заболевание проходит с осложнениями или в атипичной форме.
Если появились высыпания в ротовой полости, всякий раз после еды необходимо полоскать рот. Лучше всего сделать раствор в который будет входить настой ромашки, календулы, фурацилин и кипячёная вода.
Сыпь можно подсушивать и обеззараживать при нанесении на место поражения однопроцентного раствора бриллиантового зелёного.
Все это рекомендации для того случая, когда нет возможности срочно обратиться к врачу. Само собой, самолечение — злейший враг, который может привести к самым срьезным последствиям. В ПЕРВУЮ ОЧЕРЕДЬ НЕОБХОДИМО ПОЗВОНИТЬ В СКОРУЮ ИЛИ ОБРАТИТЬСЯ В БОЛЬНИЦУ!
simptomed.ru
Ветрянка у детей: симптомы и лечение
Ветряная оспа, или, говоря простым языком, ветрянка, представляет собой довольно распространенное среди детей инфекционное заболевание. Встречается оно и у взрослых, однако гораздо реже, чем в детском и подростковом возрасте.
Эпидемиология и этиопатогенез
Массово инфекция распространяется в больших коллективах (к примеру, в детских садах), при этом заболеваемость довольно высока. При непосредственном контакте в домашних условиях вероятность заболеть ветрянкой составляет около 80-90%, при контакте, к примеру, в школе — около 30%. Эпидемии наблюдаются преимущественно зимой и весной.
Возбудитель ветрянки — Varicella Zoster Virus (VZV), принадлежит к семейству Herpesviridae. Первичное его попадание в организм при иммунодефиците сопряжено с развитием ветряной оспы. Ворота заражения при ветрянке — верхние дыхательные пути. Заболевание распространяется воздушно-капельно (при кашле, чихании, поцелуе), реже при непосредственном контакте с элементами сыпи или трансплацентарно (плоду от матери). Больной человек является источником заражения в течение двух дней до появления высыпаний. Заразный период длится до подсыхания элементов сыпи, обычно около недели.
В начале инкубационного периода происходит размножение вируса в лимфатических узлах и миндалинах. Далее, в результате кратковременной виремии инфекция распространяется по всей лимфатической системе организма. А к концу периода наступает второй пик выброса вируса в кровь длительностью от 3 дней до недели. VZV с клетками крови достигает слизистых оболочек дыхательных путей и кожи, провоцируя появление высыпаний.
В норме иммунная система может подавить репликацию вируса. Однако в случае прорех в иммунитете, особенно на клеточном уровне, доходит до распространения инфекции в широких масштабах. Изменения могут наблюдаться во внутренних органах: легких, печени, мозге и других.
Посредством чувствительных нервов вирус попадает в нервные ганглии, где годами находится в состоянии покоя. Благодаря клеточному и гуморальному ответу, реинфекции не происходит, иммунитет остается на всю жизнь. Однако у ряда переболевших (10-15%) вирус сохраняет способность к реактивации, что проявляется клиникой опоясывающего лишая. Повторное заражение ветрянкой — редкость, чаще всего оно связано с иммунодефицитом на фоне заболеваний (ВИЧ), иммуносупрессией при трансплантации органов, акклиматизацией либо стрессом.
Клиника
Симптомы ветрянки у детей характеризуются этапностью появления:
1. Инкубационный период.
Длительность этапа — от 5 до 21 дня, начинается с момента проникновения VZV в организм и не имеет специфических проявлений.
2. Продром.
Продолжительность периода в среднем 24-48 часов. Его сопровождают:
- гипертермия (повышение температуры тела от субфебрильных до фебрильных цифр), озноб;
- слабость, сонливость, головная боль, утомляемость;
- потеря аппетита, тошнота, реже рвота, боли в животе;
- капризность у ребенка, отказ от игр.
Наиболее выраженными продромальными признаками сопровождается инфекция у взрослых и пожилых. Ветрянка у детей до года сразу начинается с высыпаний. В некоторых случаях продрома может и не быть (часто у детей от 2 до 5 лет).
3. Период высыпаний.
Этот этап сопровождается симптомами интоксикации и появлением сыпи, как правило, на фоне гипертермии. При этом существует закономерность: чем меньше скачок температуры, тем в более легкой форме протекает заболевание.
Для ветрянки характерна волнообразность высыпаний. Каждая последующая волна сопровождается появлением все новых элементов и подъемом температуры тела. Существует последовательность и в распространении сыпи: начинается на волосистой части головы и туловище, распространяясь на конечности и в итоге на все тело. В тяжелой форме заболевание может сопровождаться поражением кожи ладоней и стоп, слизистых оболочек гениталий, глаз, полости рта.
Элементы на коже последовательно переходят друг в друга:
- Пятно — первоначальное плоское образование розовой окраски размером до 5 мм.
- Папула — бугорок, элемент на месте пятна с приподнятыми краями.
- Везикула — пузырек с содержащей вирусы жидкостью.
- Корочка — завершающий этап видоизменений сыпи, образуется после разрыва покрышки пузырька.
Учитывая цикличность высыпаний, случается их нахождение на коже одновременно.
4. Выздоровление.
Сопровождается нормализацией температуры, отпадением корочек. Бурые пятнышки на месте отпавших корок вскоре также исчезают бесследно. Остаточные изменения кожи в виде рубцов сохраняются в случае расчесов, присоединения инфекции или повреждения глубоких слоев дермы.
Особенности течения ветрянки
В зависимости от выраженности клинических проявлений наблюдается:
- Легкая форма заболевания. Часто ветрянка у детей до года не сопровождается скачками температуры, элементы высыпают не более трех дней.
- Среднетяжелая форма. Характеризуется развернутой клиникой, высыпания (до 5 дней) сопровождаются зудом, гипертермией и нарушением самочувствия.
- Тяжелая форма. Лихорадка и повышение температуры тела до 40 градусов, обильные высыпания в течение полутора недель сочетаются с выраженной интоксикацией (головными болями, расстройством пищеварения, нарушением сознания). Избежать осложнений поможет лишь адекватное лечение.
Не всегда ветрянка протекает с характерной клиникой, в ряде случаев выступают атипичные формы заболевания:
- Рудиментарная: встречается у иммунокомпетентных детей, протекает без высыпаний и повышения температуры, проявляется симптомами респираторного заболевания (насморком, першением в горле, покраснением конъюнктив и т. д.).
- Буллезная: ветрянка у грудничков с иммунодефицитом. Помимо типичных высыпаний, характеризуется наличием огромных вялых везикул (пузырей) с содержанием в них гноя и выраженной интоксикацией.
- Гангренозная: тяжелая форма с присоединением бактериальной инфекции и нагноением элементов сыпи, может осложниться некрозом кожи, сепсисом и септическим шоком.
- Геморрагическая: сопровождается повреждением сосудов дермы, высыпаниями в виде геморрагий на теле, жидкость в везикулах при этом содержит примесь крови, нередки кровоизлияния и кровотечения.
- Генерализованная: характеризуется вирусным поражением внутренних органов (легких, почек, печени, сердца и пр.) с развитием их дисфункции. При отсутствии лечения есть вероятность летального исхода.
Ветрянка у грудных детей, чьи матери перенесли инфекцию в прошлом, имеет неосложненное течение (необильные высыпания, субфебрилитет, отсутствие интоксикации). В случае заболевания младенцев, матери которых не болели ветрянкой, существует вероятность осложнений. Распространенность высыпаний, гипертермия до 39-40 градусов, интоксикационный синдром, нагноение элементов сыпи отягощают состояние ребенка.
Внутриутробное заражение в первой половине беременности повышает вероятность аномалий у плода. Болезнь матери за 6-21 день до родов обычно переносится малышом легко. Однако в ситуации, когда инфицирование произошло в момент рождения, ветрянка у новорожденных сопряжена с риском тяжелого течения и осложнений.
У заболевших взрослых чаще, чем у детей, наблюдаются тяжелые формы болезни. Продромальный период перетекает в этап с обильными высыпаниями (в том числе гнойными), гипертермией, рвотой, подергиваниями мышц. Характерны также такие симптомы, как светобоязнь, расстройство координации, иногда, нарушение сознания на фоне интоксикации.
Что касается группы детей от года до 7 лет, ветрянка у них переносится обычно без последствий. В ряде случаев, однако, возникают осложнения:
- Вторичное присоединение инфекции (стрептококк, стафилококк), его манифестация — гнойное воспаление кожи и подкожно-жировой клетчатки, абсцессы и флегмона дермы, некроз связок. Как следствие, может развиться сепсис.
- Воспаление мозжечка и мозжечковая атаксия (нарушение координации, скандированная речь, положительная проба Ромберга, нистагм). Симптомам может сопутствовать гипертермия, головная боль, тошнота и рвота. Осложнение встречается у детей дошкольного возраста.
- Ветряночный менингит. По клинике напоминает герпетическое воспаление оболочек мозга и представляет угрозу жизни.
- Тромбоцитопения. Снижение уровня тромбоцитов в крови обычно незначительно. Редко появляются геморрагии, кровоизлияния в кожу и ветряночные пузырьки или желудочно-кишечное кровотечение.
- Воспаление легких. У детей связано с присоединением бактериальной инфекции, у взрослых и, в частности, у беременных — с воздействием VZV. Воспалительные процессы могут распространяться на суставы, миокард, перикард, канальцы почек, печень.
Диагностика
У иммунокомпетентных лиц диагностика ветрянки, как и лечение, не составляет сложностей и не требует дообследований. В анализе крови периодически наблюдается лимфоцитоз и лейкопения (в первые три дня заболевания). Иногда отмечается повышение активности аминотрансфераз.
В случае сомнений у детей с иммунодефицитом, привитых от ветрянки, проводится:
- Тест прямой иммунофлуоресценции (на наличие VZV в клетках высыпаний на коже).
- Исследование методом ПЦР (для определения ДНК вируса в жидкости из элементов сыпи, в крови или в спинно-мозговой жидкости).
- Серология (подтверждает ветрянку обнаружение специфических антител класса IgM или 4-кратный рост титра антител IgG, наличие антител IgG в крови указывает на заболевание в прошлом).
Дифференциальная диагностика заболевания проводится с герпетическими высыпаниями, в том числе опоясывающим герпесом, реакцией на укусы насекомых, аллергией на лекарственные препараты.
Лечебные мероприятия и профилактика
Чтобы избежать осложнений, необходимо соблюдение постельного режима в течение всего периода высыпаний. Из рациона исключается жирная, жареная пища, копчености, овощи перед употреблением следует отваривать либо тушить. В случае ветрянки у грудничков прекращать грудное вскармливание не нужно, однако при отказе от прикорма настаивать на приеме пищи не стоит.
Рутинное применение этиологического лечения ветрянки у здоровых детей не рекомендуется. Препаратом выбора в терапии ветряной оспы и опоясывающего лишая у пациентов с иммунодефицитом является Ацикловир, вводимый внутривенно. Его применяют также у детей с тяжелым течением заболевания и осложнениями.
Симптоматическая терапия ветрянки включает:
- Снижение температуры тела Парацетамолом, Ибупрофеном, физическими методами охлаждения.
- Обработку высыпаний (к примеру, зеленкой, перманганатом калия).
- Борьбу с зудом и раздражением кожи антигистаминными препаратами, глюкокортикоидами.
- Восполнение потерь жидкости обильным питьем, при тяжелом течении — инфузией в вену.
- Соблюдение правил личной гигиены (обливание теплой водой с добавлением марганцовки в период высыпаний, после их подсыхания — щадящий душ, смена белья).
Профилактические мероприятия подразумевают ограничение распространения инфекции путем изоляции заболевших и введения 21-дневного карантина в детских коллективах. Специфическая профилактика включает введение вакцины. В обязательном порядке подвергаются вакцинации:
- Беременные женщины, которые имели контакт с заболевшим, однако в прошлом не болели ветрянкой.
- Дети с иммунодефицитом на фоне заболеваний (ВИЧ, коллагенозы, диабет, бронхиальная астма, лейкоз, лимфома и пр.).
- Дети, получающие терапию цитостатиками и глюкокортикоидами.
Ветрянка у детей, как правило, ассоциируется с благоприятным прогнозом, и все же в редких случаях существует вероятность осложнений и даже смерти. Поэтому заниматься самолечением ребенка и затягивать с обращением к врачу не стоит, ведь благополучие и здоровье малыша в родительских руках.
kidpuz.ru
62. Клиника, диагностика и лечение ветряной оспы у детей
Ветряная оспа – острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путём, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространённой везикулёзной сыпью.
Клиническая картина. Инкубационный период 11—21 день. Характерно появление сыпи на лице, волосистой части головы, туловище и в меньшей степени на слизистых оболочках, что сопровождается повышением температуры тела, нарушением самочувствия, снижением аппетита, головной болью. Ветряночная сыпь представлена в виде мелких пятнисто-папулезных элементов, которые очень быстро (в течение нескольких часов) превращаются в пузырьки с прозрачным, а позднее мутным содержимым. Они располагаются на неинфильтрированном основании, окружены едва выраженной, очень узкой каймой гиперемии. Размер их не превышает, как правило, 4—5 мм. Пузырьки подсыхают через 1—2 дня, при этом образуются тонкие буроватые корочки. Отпадая, они не оставляют следов. Высыпание происходит не одновременно, а отдельными «толчками» через 1—2 дня. Это создает впечатление полиморфизма сыпи. На коже одновременно можно видеть свежие ее элементы (пятна, папулы, пузырьки) и корочки. При каждом новом высыпании отмечается подъем температуры тела. Сыпь сопровождается зудом. Общая продолжительность высыпания колеблется от 2—3 до 7—8 дней. В периферической крови отмечается лейкопения, иногда с относительным лимфоцитозом.
Иногда в начале заболевания, предшествуя высыпанию или вскоре после него, отмечают быстро исчезающую эритематозную скарлатиноподобную сыпь, которая часто сопровождается лихорадкой. Эту сыпь принято называть реш (от англ. rach — сыпь).
Между обилием ветряночной сыпи, лихорадкой и другими общими симптомами заболевания имеется определенный параллелизм. При единичных элементах сыпи самочувствие существенно не меняется, температура тела может быть близкой к норме. При обильной сыпи лихорадка держится несколько дней, возможна гипертермия.
В соответствии с выраженностью сыпи и общих явлений выделяют легкие, среднетяжелые и тяжелые формы болезни. При легких формах болезни сыпи немного, слизистые оболочки могут быть не изменены, температура тела в пределах 38°С. При тяжелой форме с обильным высыпанием резко нарушено самочувствие, температура тела повышается до 39,5-40,0°С, возможно развитие специфической пневмонии. В таких случаях в легких при рентгенологическом обследовании обнаруживают обильные мелкие очаги затемнения, в мокроте содержиться примесь крови, состояние больных бывает очень тяжелым. Реже наблюдают поражения других внутренних органов. В отдельных случаях у ослабленных детей, страдающих заболеваниями крови, леченных цитостатиками и кортикостероидами, появляются пузырьки с геморрагическим содержимым, кровоизлияния в кожу и слизистую оболочку (геморрагическая форма).
Диагноз и дифференциальный диагноз. Диагностика типичных форм ветряной оспы в разгар заболевания не трудна и осуществляется на основании следующих данных:
1) наличие пузырьковой сыпи с прозрачным содержимым без выраженных воспалительных явлений, без инфильтрации оснований пузырьков;
2) обнаружение одновременно с везикулами корочек и папул;
3) разбросанность элементов по всему телу даже при скудном высыпании;
4) повышение температуры тела и нарушение самочувствия в период высыпания.
Указанные черты позволяют отличить ветряную оспу от другой патологии со сходными кожными изменениями.
Чаще всего ветряную оспу приходится дифференцировать от гнойничковых сыпей и строфулюса. Пиодермия и импетиго отличаются от ветряной оспы локализацией элементов, сгруппированных обычно на каком-либо одном участке кожи: у детей с хроническим гнойным отитом — на щеке, шее, вокруг ушной раковины; с гнойным ринитом, синуситом — вокруг носа, на верхней губе и т. д. При этом содержимое элементов не прозрачное, а гнойное, корки массивные, грубые, гнойные.
Строфулюс представляет собой плотные узелковые элементы, расположенные преимущественно на разгибательной поверхности рук и ног. Часть элементов имеет точечный пузырек на верхушке, но при этом его основание очень массивное, плотное, что существенно отличает его от ветряночного пузырька. Точечные корочки, образующиеся при расчесе элементов строфулюса, также не похожи на более крупные, сидящие на неизмененной коже плоские корочки при ветряной оспе.
В летнее время иногда возникает необходимость дифференцировать ветряную оспу от изменений, появляющихся на коже от укуса комаров. Элементы в таких случаях располагаются лишь на открытых частях тела в виде корочек и узелков, пузырьков не бывает.
Лечение. Решающее значение имеют меры, направленные на предупреждение вторичной бактериальной инфекции. Это особенно важно при обильном высыпании у детей раннего возраста. Следует коротко остричь ногти, соблюдать строжайшую гигиену содержания больного. Рекомендуются ежедневная смена нательного и постельного белья и гигиенические ванны с добавлением перманганата калия (до розового цвета воды). Элементы сыпи 2—3 раза в день смазывают спиртом или 1% спиртовым раствором бриллиантового зеленого.
В случаях осложнения ветряной оспы пиодермией, особенно у детей раннего возраста, целесообразно назначение антибиотиков.
При тяжелой ветряной оспе, помимо местного лечения, показано обильное питье, дезинтоксикационная терапия, иммуноглобулин 0,2 мл на 1 кг массы, интерферон, цитозар.
Неврологические осложнения требуют специального лечения с участием невропатолога.
studfiles.net
Ветряная оспа — Инфекционные болезни
Ветряная оспа — острая инфекционная болезнь, которая вызывается вирусом, передается воздушно-капельным путем, характеризуется умеренной интоксикацией, везикульозним сыпью на коже и слизистых оболочках с полиморфизмом элементов (пятна, папулы, везикулы, корочки) на определенном участке кожи.Исторические данные ветряной оспы
Впервые как самостоятельную, обособленную от натуральной оспы, эту болезнь описали в конце XVI в. итальянские врачи V. Vidius, G. Ingrassia. Срок Varicella внедрил Vogel в 1872 p. В 1911 p. Н. Aragao обнаружил элементарные тельца вируса в содержимом везикульозного сыпи. Вирус ветряной оспы впервые культивировал в культуре клеток в 1953 p. Т. Weller.Этиология ветряной оспы
После установления идентичности вирусов ветряной оспы и опоясывающего герпеса возбудитель получил название вируса Varicella-Zoster (VZV), принадлежит к роду Varicella — virus, семьи Herpesviridae. Диаметр вириона 150-200 нм, он содержит ДНК. Хорошо культивируется в перевиваемых культурах клеток почек обезьян и человека, при этом поражаются ядра клеток с образованием эозинофильных внутриядерных включений (тельца Арагана). Возбудитель неустойчив относительно факторов внешней среды, быстро погибает на открытом воздухе, под действием дезинфицирующих растворов, УФО подобное.Эпидемиология ветряной оспы
Источником инфекции является больной человек, который становится заразным за сутки до возникновения сыпи и до 5-го дня от момента последних высыпаний.Ветряной оспой могут заболеть также лица, которые были в контакте с больными опоясывающим герпесом.
Механизм передачи инфекции — воздушно-капельный. С потоком воздуха вирус переносится на относительно большие расстояния (в соседние комнаты, квартиры, с одного этажа на другой). Вследствие малой устойчивости возбудителя распространение его через вещи и третьих лиц наблюдается очень редко. Доказана возможность передачи вируса от матери к плоду через плаценту.
Восприимчивость к ветряной оспе очень высокая, индекс контагиозности составляет 70-85%. Более 90% заболевших составляют дети до 10 лет. Пик заболеваемости приходится на возрастную группу 5-9 лет, однако заболеть могут лица любого возраста, в том числе новорожденные, которые не получили трансплацентарно материнских антител. В последние годы увеличился удельный вес заболевших ветряной оспой среди взрослых. Самая высокая заболеваемость наблюдается в холодное время года — с января по май.
После перенесенной болезни остается стойкий пожизненный иммунитет; повторные заболевания наблюдаются редко. Однако вирус может длительно персистировать в иммунном организме. Под влиянием эндогенных и экзогенных факторов у взрослых происходит реактивация латентной инфекции — развивается клиника опоясывающего герпеса.
Патогенез и патоморфология ветряной оспы
. Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где происходит первичное размножение вируса. Лимфатическими путями он попадает в кровь, возникает виремия. Вирус фиксируется преимущественно в эпителиальных клетках кожи и слизистых оболочек, вызывая образования пузырьков, наполненных серозным содержимым с высокой концентрацией вируса. Формирование витряночного пузырька начинается с поражения клеток шиповатого слоя эпидермиса. Клетки гиперплазуються, в них появляются внутриядерные и внутришньоплазматични эозинофильные включения, после чего наступает баллонная дистрофия клеток вплоть до некроза. Вследствие гибели клеток образуются полости, где накапливается межтканевая жидкость, что приводит к образованию типичных однокамерных пузырьков. При обратном развитии пузырьков жидкость рассасывается, образуются корочки, которые потом отпадают. Рубцов после угревой не остается, поскольку некроз эпителия не проникает глубже герминативного слоя. В паренхиматозных органах обнаруживаются мелкие очаги некроза с кровоизлиянием по периферии.В редких случаях наблюдается поражение внутренних органов (печени, почек, легких, центральной нервной системы). Генерализованные формы ветряной оспы развиваются в очень ослабленных детей с измененным иммунным состоянием (вследствие длительного лечения гормонами, цитостатиками, рентгенотерапии). В случае персистирующей инфекции вирус длительно сохраняется в клетках межпозвоночных ганглиев, реже — в задних рогах спинного мозга, преимущественно грудного отдела, где обнаруживают кровоизлияния, воспалительные и дегенеративные изменения.
Клиника ветряной оспы
Инкубационный период длится 11-21, чаще 13-15 дней. Обычно болезнь начинается остро с повышения температуры тела до 37,5-38,5 ° и появления сыпи. Иногда наблюдаются продромальные симптомы — субфебрильная температура тела, недомогание. В 5-6% больных за сутки до типичных высыпаний появляется продромальный сыпь (реш), чаще скарлатиноподобная или эритематозная, реже кореподобная. Продромальиий сыпь эфемерный, исчезает без следа в течение 1-2 дней. Чаще такой сыпь наблюдается при типичных витрянкових высыпаниях.Витрянковая сыпь появляется в первый, иногда на второй день болезни одновременно с лихорадкой или на несколько часов позже. Характерная особенность сыпи — быстрое развитие элементов. Сначала образуются небольшие красные пятна — папулы, которые в течение нескольких часов превращаются в прозрачные пузырьки (везикулы) размером 0,2-0,5 см в диаметре. Они округлой или овальной формы, расположены поверхностно, на неинфильтрований основе, окруженные венчиком гиперемии, стенка их напряжена. Пузырьки однокамерные, при проколе спадаются. Пупковидне вдавлением в центре не характерно. Везикул уже в первые сутки мутнеют, они быстро тухнут, подсыхают и покрываются корочками. Первые элементы сыпи обычно обнаруживают на туловище, потом сыпь распространяется на лицо, волосистую часть головы и (минимально) на дистальные отделы конечностей. Единичные везикулы иногда оказываются на ладонях и подошвах. Сыпь может сопровождаться зудом.
Процесс высыпания происходит не одновременно, а толчкообразно и длится 3-4 дня. Поэтому на коже рядом с недавно сформированными папулами есть свежие прозрачные пузырьки и корочки. Это так называемый ложный полиморфизм, характерный для этой болезни. Россыпь хаотично расположенных друг к другу элементов различных размеров и стадий развития сравнивают с картой звездного неба, на которой чаще всего первые элементы остаются до конца и является «звездами» первой величины. Каждое последующее высыпания сопровождается новым повышением температуры тела и ухудшением общего состояния. Нарушается сон, снижается аппетит, появляется раздражительность. Нередко одновременно появляются пузырьки на слизистой оболочке полости рта, конъюнктиве, реже — гортани и половых органов. Элементы сыпи на слизових.оболонках быстро мацеруються с образованием поверхностных эрозий. При этом возможна умеренная болезненность. Эрозии заживают через 3-5 дней.
Температура тела нормализуется преимущественно на 3-5-й день болезни, при тяжелых формах лихорадка длится до 7-10 дней. На 1-3-й неделе корочки отшелушиваются с зудом, на их месте длительное время оказывается легкая пигментация и лишь в редких случаях — рубчики.
Картина крови практически не меняется. Иногда в разгаре болезни наблюдается лейкопения и относительный лимфоцитоз.
Различают типичную и атипичные формы болезни. Типовую форму по характеру течения подразделяют на легкий, среднетяжелые и тяжелые. Легкая форма характеризуется субфебрильной температурой тела, необильное сыпью, отсутствием интоксикации. У больных среднетяжелую форму температура тела повышается до 39 ° С, интоксикация умеренная, сыпь обильный, в том числе на слизистых оболочках. При тяжелой форме температура тела повышается до 39,5-40 ° С, сыпь очень обильный, значительный по размеру, «застывший» на одной стадии развития, наблюдается нейротоксикоз.
К атипичным формам относятся рудиментарная, геморрагическая, буллезная, милиарная, гангренозная, генерализованная.
Рудиментарная форма наблюдается преимущественно у детей, получивших в период инкубационного периода иммуноглобулин. Температура тела, как правило, нормальная, сыпь на коже в виде единичных розеол, папул с едва заметными пузырьками. Общее состояние больного не нарушается.
Геморрагическая форма развивается у истощенных, ослабленных детей, страдающих гемобластозы, геморрагический диатез, сепсис или длительное время получали гликокортикостероиды или цитостатики.
На 2-3-й день высыпаний содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, кровотечения из носа, десен, кишок. Прогноз нередко неблагоприятный.
Буллезная форма характеризуется наличием в стадии высыпаний наряду с типичными везикулами больших (диаметром 1-2 см) вялых пузырьков с мутноватым содержимым. Наблюдается редко, преимущественно у детей до 2 лет. Некоторые из авторов считает ее за усложненную ветряной оспой результате присоединения буллезной стрептодермии.
Милиарная ветряная оспа отличается своеобразным сыпью в виде очень мелких плотных узелков, а в дальнейшем — пузырьков.
Очень редкая гангренозная форма развивается у истощенных, ослабленных лиц, при плохом уходе, что способствует присоединению вторичной инфекции. Характеризуется значительной воспалительной реакцией вокруг отдельных пузырьков, содержание которых становится геморрагическим. Образуются некротические струпья, при отторжении которых обнажаются глубокие язвы. Язвы увеличиваются, гангрена нередко поражает глубокие слои кожи до фасций и мышц. Течение болезни тяжелое, летальность высока.
Генерализованная, или висцеральная, форма встречается редко, наблюдается у новорожденных или детей старшего возраста, которые долго принимали гликокортикостероиды в связи с тяжелыми болезнями. Это самая тяжелая форма, которой присуще специфическое поражение внутренних органов. На секции обнаруживают множественные мелкие очаги некроза во всех внутренних органах, костном мозге.
Возрастные особенности ветряной оспы. У новорожденных и детей первого года жизни течение болезни имеет определенные особенности. С первых дней обнаруживают общеинфекционные симптомы — слабость, субфебрильная температура тела, анорексией, иногда рвота, частый стул, жидкий кал. Обильный сыпь, появляющаяся на 2-5-й день болезни, может приобретать геморрагический характер. Во время высыпаний температура тела высокая, значительный токсикоз, возможны судороги, потеря сознания. Часто наблюдается наслоение вторичной бактериальной инфекции и развитие гнойных очагов воспаления (пиодермия, флегмона, пневмония и др.).
В случае инфицирования женщины в первые месяцы беременности возможен тератогенное влияние вируса. Однако рождение детей с эмбрио-и фетопатиями, связанными с ветряной оспой, наблюдается очень редко. Если женщина заболевает в последние дни беременности, возможна врожденная ветряная оспа. К ней относятся все случаи болезни, возникшие у новорожденного в возрасте до 11 дней.
Инкубационный период при этом длится 6-16 дней, а тяжесть болезни определяется сроком инфицирования. При заболевании женщины непосредственно перед родами ветряная оспа у ребенка проявляется на 5-10-й день жизни, имеет тяжелое течение и часто приводит к гибели ребенка вследствие генерализации инфекции и поражения внутренних органов. Если женщина заболевает за 5-10 дней до родов, первые клинические признаки болезни у новорожденного появляются сразу после появления на свет. Течение ветряной оспы в этих случаях легче, поскольку у матери успевают выработаться специфические антитела, которые передаются плоду трансплацентарно.
Осложнения могут быть специфическими (обусловленными вирусом) и следствием наслоения бактериальной инфекции. Среди специфических осложнений наибольшее значение имеют энцефалит, менингоэнцефалит и поражение органов дыхания в трех формах — острого катарального воспаления верхних дыхательных путей, ларинготрахеобронхита, пневмонии.
Первичная витрянковая пневмония диагностируется у взрослых по характерным рентгенологическим данным — множества мелких, иногда сливных очагов затемнения. У детей такие изменения наблюдаются реже, как правило, в них усиливается рисунок корней и имеет место эмфизема легких. Течение пневмонии тяжелый, со значительной одышкой, цианозом, отхождением кровянистой мокроты, в котором могут проявляться клетки с характерными внутриядерными включениями.
Наиболее характерным осложнением со стороны центральной, нервной системы является витрянковий энцефалит, который развивается на 4-7-й день болезни. Через несколько часов после нормализации температуры тела состояние больного ухудшается, появляются лихорадка и общемозговые симптомы — головная боль, рвота, иногда нарушение сознания. Наиболее характерен для витрянкового энцефалита атактический синдром: шаткая походка, головокружение, нарушение координации движений, гипотония скелетных мышц, тремор, дизартрия. Цереброспинальная жидкость прозрачная, иногда оказывается незначительное увеличение цигозу за счет лимфоцитов, белок и глюкоза в пределах нормы. Энцефалит с преимущественно мозжечковой симптоматикой характеризуется благоприятным прогнозом, чем такой, что сопровождается судорогами и комой. Летальность при витрянковому энцефалите составляет 5-25%. У 10% больных возможны тяжелые остаточные проявления в виде эпилептических судорог, отставание в умственном развитии и нарушение поведенческих реакций. Очень редко энцефалит развивается в первые дни болезни на высоте высыпаний. Гиры этом характерны слишком тяжелое состояние, гипертермия и бурное развитие общемозговых и очаговых симптомов. Из других осложнений со стороны центральной нервной системы наблюдаются синдром Гийена-Барре, поперечный миелит, паралич лицевого нерва.
Возможны бактериальные осложнения — буллезная стрептодермия, флегмона, абсцесс, импетиго, рожа, лимфаденит и т.д., развивающихся при нарушении гигиены кожи и слизистых оболочек. Сыпь на слизистых оболочках изредка может осложняться стоматитом, гнойным конъюнктивитом, кератитом.
Прогноз благоприятный. Заболевание, как правило, заканчивается полным выздоровлением. Летальный исход возможен исключительно редко — при злокачественных (генерализованная, геморрагическая, гангренозная) формах болезни и тяжелом витрянковому энцефалите. Риск осложненного течения ветряной оспы повышен у детей, получавших гликокортикостероиды и антиметаболиты.
Диагноз ветряная оспа
Опорными симптомами клинической диагностики ветряной оспы является типичный везикульозний сыпь в первый день болезни с толчкообразные «подсыпкой» в течение последующих 2-4 дней, повышение температуры тела с каждым подсыпкой, характерно развитие элементов сыпи: розеола — папула — однокамерная везикула — корочка, быстрое созревание элементов наряду с типичным «пульсирующей» возникновением их в течение нескольких дней и связанный с этим полиморфизм сыпи на ограниченном участке кожи — пятна, папулы, везикулы, корочки («звездное небо»), отсутствие этапности сыпи.Специфическая диагностика ветряной оспы
Обнаруживают при микроскопии тельца Арагана (скопления вирусных частиц) в содержимом везикул после за-‘окраски мазков с везикульознои жидкости серебрением по Морозову. В целях серологической диагностики применяется РСК. Заслуживает внимания иммунофлюоресцентный метод, с помощью которого можно выявить вигрянковий антиген в мазках-отпечатках из содержимого везикул. Вирус можно выделить на культурах различных клеток человека.Дифференциальный диагноз ветряной оспы
Ранее самым сложным было дифференцировки ветряной оспы с натуральной. Теперь последняя ликвидирована, но следует помнить о возможных случаях ее возникновения. Например, есть потенциальная опасность заражения в лабораторных условиях. Кроме того, существует ряд вирусов, генетически близких к возбудителю натуральной оспы, к которым восприимчивы люди, с развитием болезни, клинически почти не отличается от натуральной оспы (оспа обезьян).У больных натуральную оспу высыпанию предшествует продромальный период (3-4 дня), который характеризуется гипертермией и сильной болью в крестце, коро-либо скарлатиноподобная продромальным сыпью (реш) в области бедренного треугольника Симона. Возникновение типичного сыпи при натуральной оспе сопровождается снижением температуры тела и происходит этапной: лицо, туловище, конечности. Элементы сыпи имеют значительную плотность, расположенные в глубине кожи на инфильтрированы основе, оспины многокамерные, при проколе не спадаются. На том или ином участке кожи все элементы сыпи на одной стадии развития (мономорфизм). Сыпь всегда гуще на слизистых оболочках.Трудности возможны при дифференциации ветряной оспы с импетиго, строфулюс, в исключительных случаях со скарлатиной. Импетиго отличается преимущественной локализацией сыпи на лице, руках, дряблостью пузырьков с желтоватым гнойным содержимым, быстрым нарушением их целостности и последующим образованием грубых струпьев. При строфулюс, в отличие от ветряной оспы, элементы сыпи плотные, локализуются преимущественно на пояснице, ягодицах, тыльной поверхности конечностей, сопровождающиеся сильным зудом, температура тела не повышается, течение длительное. Для скарлатины характерны ангина, пылающий зев, бледный носогубной треугольник, симптом «малинового языка», мелкий розеолезная сыпь на гиперемированном фоне кожи.
Лечение ветряной оспы
Лечение проводится преимущественно в домашних условиях. Госпитализации подлежат только дети с осложненным течением болезни, а также больные, которых невозможно изолировать. Основой лечения является правильная организация режима, направленного на предотвращение вторичной инфекции. Симптоматическое лечение направлено прежде всего на уменьшение зуда, что достигается применением седативных средств. Чтобы ребенок не розчухувала пораженные места, ей надевают полотняные перчатки, лонгеты, обрезают ногти. Ежедневная смена одежды, постельного белья, гигиенические ванны с антисептическими средствами (раствор калия перманганата), смазывание везикул 1% спиртовым раствором бриллиантового зеленого или 1-2% раствором калия перманганата уменьшают риск присоединения бактериальной инфекции. Если же она присоединяется, показано применение антибиотиков. Как показывают исследования, ацетилсалициловая кислота у больных ветряной оспой повышает риск возникновения токсической энцефалопатии с жировой дегенерацией внутренних органов (синдрома Рейе). Поэтому желательно использовать другие противовоспалительные средства и анальгетики (анальгин, амидопирин). Гликокортикостероиды противопоказаны. Лишь при развитии витрянкового энцефалита они являются одним из средств патогенетического лечения и назначаются по жизненным показаниям. Больным тяжелыми формами проводят дезинтоксикационное терапию, возможно назначение интерферона, донорского иммуноглобулина (0,2 мл / кг), особенно больным с сопутствующими гематологическими болезнями. Надеяться предварительные результаты применения нового противовирусного препарата ацикловира при лечении больных тяжелыми формами ветряной оспы.Профилактика ветряной оспы
Больные ветряной оспой и опоясывающим герпесом подлежат изоляции до 5-го дня с момента последних высыпаний. После этого помещение проветривается, проводится влажная уборка без дезинфекции. Детей ясельного возраста (до трех лет), которые были в контакте с больными, изолируют с 11-го до 21-го дня от момента контакта.Пассивная иммунизация показана детям, у которых заболевание вызывает большой риск, например с неопластическими болезнями, иммунодефицитом, гемобластозами, а также для тех, что получают иммунодепрессивное терапию. им нужно вводить 5-8-10 мл донорского иммуноглобулина, который проявляет защитное действие при введении не позднее чем через 72 ч после контакта с больным. Пассивную иммунизацию следует проводить ослабленным детям и младенцам, рожденным от женщин, которые болели ветряной оспой перед родами или вскоре после них.
vse-zabolevaniya.ru
3.Ветряная оспа. Этиология, эпидемиология, клиника, профилактика.
Этиология. Возбудитель ветряной оспы — вирус Varicella—Zoster — относится к семейству Herpesviridae, подсемейству сх-вирусов 3-го типа, содержит ДНК. Вирус поражает ядра клеток с формированием эозинофильных внутриядерных включений, может вызывать образование гигантских многоядерных клеток. Возбудитель неустойчив во внешней среде, инактивируется при +50—52° С в течение 30 мин, чувствителен к ультрафиолетовому облучению, хорошо переносит низкие температуры, повторные замораживания и оттаивания.
Эпидемиология. Истогник-, больной ветряной оспой и опоясывающим герпесом. Больной заразен с последних 2 дней инкубационного периода до 5 дня с момента появления последней везикулы.
Механизмы передаги: капельный, контактный. Пути передаги — воздушно-капельный; редко — контактно-бытовой, вертикальный. Возбудитель потоком воздуха может переноситься на большие расстояния.
Восприимгивость к ветряной оспе очень высокая. Индекс контагиозно-сти — 100%.
Заболеваемость чрезвычайно высокая. Болеют преимущественно дети дошкольного возраста.
Сезонность: заболеваемость повышается в осенне-зимний период.
Периодигность отсутствует.
Иммунитет стойкий. Повторные случаи ветряной оспы встречаются очень редко. Однако вирус персистирует в организме пожизненно и при снижении защитных сил макроорганизма обусловливает развитие опоясывающего герпеса.
Летальные исходы возможны у больных с генерализованными, геморрагическими, гангренозными, буллезными формами заболевания и при развитии бактериальных осложнений.
Клиника:
Типигные формы ветряной оспы. Инкубационный период продолжается от 11 до 21 дня (чаще 14-17 дней).
Продромальный период продолжается от нескольких часов до 1—2 дней (чаще отсутствует), слабо выраженный синдром интоксикации, субфебрильная температура, редко — синдромом экзантемы: мелкоточечная или мелкопятнистая сыпь (rash), которая обычно предшествует высыпанию типичных пузырьков.
Период высыпания продолжается 2— 5 дней. Начинается остро, с повышения температуры до 37,5—38,5° С, умеренной интоксикации (головная боль, раздражительность), а также развития характерной пятнисто-везикулезной сыпи на коже, слизистых оболочках щек, языка, неба. Первые пузырьки, как правило, появляются на туловище, волосистой части головы, лице, сыпь на ладонях и подошвах встречается редко, в основном, при тяжелых формах. Динамика развития элементов сыпи (пятно — папула — везикула — корочка) происходит быстро: пятно превращается в везикулу в течение нескольких часов, везикула — в корочку за 1—2 сут. Ветряночные элементы (размер 0,2—0,5 см в диаметре) имеют округлую или овальную форму, располагаются на неинфильтрированом основании, окружены венчиком гиперемии; стенка везикул напряжена, содержимое прозрачное, пузырьки однокамерные и спадаются при проколе. Со 2-го дня периода высыпания поверхность везикулы становится вялой, морщинистой, центр ее начинает западать. В последующие дни образуются геморрагические корочки, которые постепенно (в течение 4—7 дней) подсыхают и отпадают; на их месте может оставаться легкая пигментация, в некоторых случаях — единичные рубчики («визитная карточка ветряной оспы»). У больных ветряной оспой высыпания появляются в течение 2—5 дней, толчкообразно, что и обусловливает «ложный» полиморфизм сыпи (на одном участке кожи имеются элементы сыпи в разной стадии развития — от пятна до корочки). В последние дни высыпания элементы становятся более мелкими, рудиментарными и часто не доходят до стадии пузырьков. Везикулы нередко появляются на слизистых оболочках полости рта, конъюнктивах, реже— гортани и половых органов.
Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и превращаются в поверхностные эрозии (афты), в области которых отмечается незначительная болезненность. Заживление эрозий наступает на 3—5-й день высыпаний.
Каждое новое высыпание сопровождается подъемом температуры тела, поэтому температурная кривая при ветряной оспе неправильного типа.
Характерен параллелизм между синдромами интоксикации и экзантемы: у больных с обильной сыпью резко выражены головная боль, вялость, недомогание, снижение аппетита.
Период обратного развития продолжается в течение 1—2 нед. после появления последних элементов сыпи.
Профилактика. Больного изолируют в домашних условиях (или в мельцеровском боксе) до 5-го дня с момента появления последнего элемента везикулезной сыпи. Детей в возрасте до 7 лет, не болевших ветряной оспой (опоясывающим герпесом), разобщают с 9 по 21 день с момента контакта с больным. За контактными устанавливают ежедневное наблюдение с проведением термометрии, осмотра кожи и слизистых оболочек. Здоровые дети, не болевшие ветряной оспой, в первые 72 ч после контакта могут быть вакцинированы варицелло-зостерной вакциной.
Дезинфекция не проводится, достаточно проветривания помещения и влажной уборки.
С целью активной специфигеской профилактики за рубежом используют живую аттенуированную варицелло-зостерную вакцину. Пассивная специфическая профилактика (введение специфического варицелло-зостерного иммуноглобулина) показана контактным детям «группы риска» (с заболеваниями крови, различными иммунодефицитными состояниями), а также контактным беременным, не болевшим ветряной оспой (опоясывающим герпесом).
studfiles.net
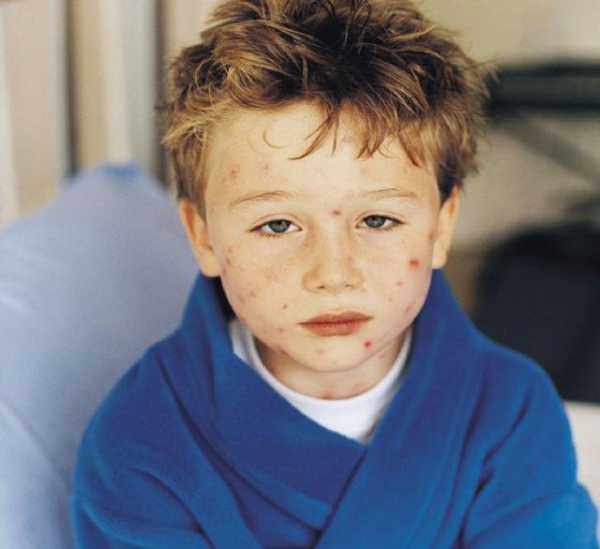
Ветрянка у детей — симптомы, признаки, лечение, осложнения
ВЕТРЯНКА – вирусное заболевание, вызванное вирусом герпеса человека №5 (ВГЧ-5). Как правило, ветрянкой болеют один раз и человек обретает стойкий иммунитет к повторным заболеваниям, хотя известны случаи рецидивов (около 0,7 %).
Ветряная оспа свойственна преимущественно детям, поскольку детские сады и не укрепленный иммунитет способствуют заражению, но при этом именно в детском возрасте ветряная оспа представляет наименьшую опасность.
Заболевание в более взрослом возрасте чревато более серьезными осложнениями, иногда фиксируются летальные исходы. Также, коварность заболевания заключена в том, что вирус не уходит бесследно, а остается в организме навсегда, вызывая в более взрослом возрасте такое заболевание, как опоясывающий лишай. Снижение иммунитета или непродолжительная стрессовая ситуация взывает схожие высыпания и сильные боли.
 ВГЧ-5 проникает через оболочки глаз или через слизистую дыхательных путей. Путь передачи – воздушно-капельный.
ВГЧ-5 проникает через оболочки глаз или через слизистую дыхательных путей. Путь передачи – воздушно-капельный.
Ветрянка симптомы
Инкубационный период данного заболевания очень разнообразен. Минимумом является неделя, а максимумом, в некоторых случаях, до месяца. Далее, болезнь начинает резко проявлять себя. У детей, обычно, начинается жар, но не выше субфебрильной температуры, тогда как у взрослых лихорадка останавливается на отметке 39,0-40,0 градусов. При этом интересно заметить тот факт, что груднички до 3 месяцев практически не подвержены заболевания, так как несколько месяцев после рождения сохраняют пассивный иммунитет, принятый от мамы.
И практически, с резким скачком температуры, одновременно начинаются и высыпания. Многие взрослые испытывают своеобразное помутнение сознания (некоторые утверждают, что данные пузырьки у них наблюдаются всю жизнь). Это связано со спонтанным повышением температуры и интоксикацией. Именно папулезновезикулярные высыпания позволяют рано распознать ветряную оспу, не обращаясь за консультацией к специалисту.
Если рассматривать отдельно детей, то высыпания появляются постепенно, начиная с двух-трех небольших светло-розовых пятен. Но уже на следующий день число высыпаний может увеличиться в несколько раз, при этом, на месте этих пятен образуются полые пузырьки, которые наполнены бесцветной жидкостью.
За последующие 3-4 дня ребенок будет буквально засыпан этими пузырьками (они могут встречаться в самых неожиданных местах – на гениталиях, в ноздрях, на волосистой части головы, в глазах). Примерное в это время, появление сыпи будет сопровождаться сильным зудом, который может, в виду расчесов, послужить причиной вторичного заражения, поэтому необходимо следить за малышом, чтобы тот не подвергал себя лишнему риску.
 И как показывает практика, ровно через пять дней, основные симптомы заболевания резко проходят:
И как показывает практика, ровно через пять дней, основные симптомы заболевания резко проходят:
нормализуется температура, утихает зуд, прекращаются высыпания. Пузырьки с жидкостью постепенно подсыхают и превращается в корочки, которые в течение нескольких недель отшелушиваются самостоятельно, не оставляя о себе напоминания.
Симптоматическая картина у взрослых выглядит идентично детской: также наблюдается осыпание тела сыпью, появляются признаки интоксикации, с характерными головными и мышечными болями, начало является острым, но при этом лихорадка более стабильна — температура тяжело сбивается, на протяжении 5-6 дней сохраняется на отметке 39,0 градусов (обычно, с утра наблюдается минимум, а к вечеру температура достигает максимума).
Ветрянка лечение
Классическим методом борьбы с ветряной оспой является смазывание везилкулярных пузырьков. Пожалуй, зеленка – это первое, что ассоциируется с ветряной оспой. Но как выяснилось совсем недавно, «разукрашивание» ребенка не имеет так таковой терапевтической целесообразности. Зеленка не способствует устранению зуда, и уж тем более, никак не способствует подсыханию пузырьков.
Интересно, что такой подход используется, преимущественно, в отечественной медицине. Но все же, отказываться от зеленки не стоит, ибо она является своеобразным индикатором, а именно:
В 94% случаев, как было выяснено в ходе клинических исследований, заразность проходит ровно через пять дней после того, как появится последний пузырек на теле, не важно, ребенка или взрослого. Но учитывая, что изо дня в день количество пузырьков увеличивается в геометрической прогрессии, то под конец недели трудно сказать, закончилось высыпание или же локально пузырьки продолжают появляться. Поэтому зеленкой «фиксируют» вновь появившиеся пузырьки, чтобы наверняка сказать, когда можно снимать карантин с больного.
 Западные специалисты вовсе не знают, что существует такое лекарственное средство, как зеленка, поэтому они определяют потенциальность заражения более просто — если на теле у больного все пузырьки покрыты корочкой – значит можно говорить о безопасности для окружающих.
Западные специалисты вовсе не знают, что существует такое лекарственное средство, как зеленка, поэтому они определяют потенциальность заражения более просто — если на теле у больного все пузырьки покрыты корочкой – значит можно говорить о безопасности для окружающих.
Подход к лечению данного заболевания сложен и неоднозначен. Многие педиатры рекомендуют лишь примет жаропонижающих, в случае высокой лихорадки. Другие же советуют использовать целый набор лекарств, для комплексной терапии. Так как же быть?
Первое, что нужно понять, что вирусные заболевания лечатся исключительно противовирусными средствами – антибиотики не сыграют роли в излечении. Но как описывалось выше, в некоторых случаях возможны осложнения бактериальной природы, поэтому, оценив состояния больного (особенно, если это ребенок), есть причины применять антибиотики, в целях профилактики. Для этой цели лучшим вариантом будут антибиотики широкого спектра действия, например сумамед или вильпрафен. К тому же они обладают постантибиотическим эффектом, что позволяет уменьшать курс приема, а вместе тем и риск нежелательных эффектов.
Что же касается борьбы непосредственно с вирусом, так для устранения ВГЧ-5 используется ацикловир. Данный препарат ингибирует вирусную ДНК – полимеразу, что способствует уменьшению размножения вируса, а это, в свою очередь, уменьшает распространение вируса по организму.
Использовать ацикловир в качестве мази не совсем правильно, как советуют многие врачи, поскольку вирус в пузырьках находится недолго и после засыхания сыпи – вирус погибает в них. Поэтому, предпочтительнее использовать таблетки.
Но данный препарат рекомендован для использования взрослой частью населения, так как с его стороны наблюдаются различные побочные эффекты, которые сложнее переносятся детским организмом.
 Но все же, ветрянка не является тем заболеванием, который имеет абсолютные показания к фармакологической и химеотерапии. В случае болезни малыша, необходимо показаться педиатру, но обычно, дети с 1-8 лет переносят ветрянку благополучно, без осложнений и косметических дефектов. Особого контроля требуют взрослые люди, особенно пожилые и беременные женщины, так как организм отвечает на возбудителя менее адекватно.
Но все же, ветрянка не является тем заболеванием, который имеет абсолютные показания к фармакологической и химеотерапии. В случае болезни малыша, необходимо показаться педиатру, но обычно, дети с 1-8 лет переносят ветрянку благополучно, без осложнений и косметических дефектов. Особого контроля требуют взрослые люди, особенно пожилые и беременные женщины, так как организм отвечает на возбудителя менее адекватно.
Не лишним будут, по истечению пяти дней после появления последнего пузырька (важно также ни в коем случае, не обдирать их самостоятельно, ибо в таком случае, обязательно останется шрам), прогулки на свежем воздухе и умеренная физическая активность. Эти факторы способствуют укреплению иммунитета и усилению собственных сил, поскольку даже после полного выздоровления, вирус остается в организме и любой агрессивный фактор вызовет рецидив, в виде опоясывающего лишая.
Признаки ветрянки
Подытожив, можно выделить общие признаки ветрянки, свойственные как детям, так и взрослым, а именно:
- Температура (у детей чаще не выше 38.0, а у взрослых- до 40.0)
- Головная боль
- Боль в животе (преимущественно у взрослых)
- Появления кожных пузырьков, число которых увеличивается с каждым днем
- Наличие пузырьков практически во всех частях тела
- Существенное угасание симптомов на 5-6 день
Подробнее о ветрянке у детей
Осложнения после ветрянки
Ветряную оспу в детском возрасте не рассматривают, как потенциально опасное заболевание. Как показывает практика, многие врачи даже не назначают средств терапии при данном недуге. Но все же, по статистике, каждый двадцатый ребенок, состояние которого никак не контролировалось, подвергается различным осложнениям.
 Осложнения можно классифицировать на две обширные группы:
Осложнения можно классифицировать на две обширные группы:
- Бактериальные
- Вирусные
Бактериальные осложнения являются самыми часто встречаемыми последствиями ветрянки. Классическим механизмом, при котором происходит значительное ухудшение состояния ребенка, является инфицирование язв патогенными бактериями. Язвочки заражаются, обычно, в момент расчесывания или обдирания подсохших корочек на месте, где была папуловезикулезная сыпь. Далее, бактериальный агент, либо размножается в кожных покровах, либо же, попадая в кровеносные и лимфатические сосуды, распространяется по организму.
Кожные заболевания, которые являются следствием бактериального заражения кожи, начинаются с образования отеков, обширным разрастанием кожи, и в большинстве случаев, нагноения ранки. Также можно обнаружить изменения цвета содержимого пузырьков (жидкость обретает мутноватый оттенок). Иногда, на фоне помутнения, можно заметить наличие желтой верхушки на пузырьке.
Глубина и тяжесть осложнений зависит напрямую от того, какими видами бактерий поражена кожа. Часто, при подобных состояниях, образуются шрамы, но, если не начать лечение вовремя, то повышается риск возникновения некроза.
Но куда печальнее обстоит ситуация, когда, помимо контаминации раны, бактерии попадают и в системный кровоток. В несколько раз повышает риск заражения и деструкции внутренних органов.
34% бактериальных осложнений составляет инфекционная пневмония, которая развивается на фоне ветрянки.
Сигналами пневмонии служит фебрильная температура (до 40 C), а также появления сухого кашля, который, относительно быстро, сменяется влажным. Как правило, прогноз не очень благоприятный, так как детский организм с трудом способен бороться с таким заболеванием.
Вторым по частоте, но первым по опасности, осложнением является менингоэнцефалит. Данную картину дополняют извращения тонуса мышц и координации движений. У грудных детей можно обнаружить «родничковую триаду», которая представляет собой:
- Выбухание родничка
- Напряженность родничка
- Слабая пульсация родничка или же полное отсутствие так таковой
Также, наблюдается тошнота с рвотой, дрожание рук, вплоть до судорог, пониженный тонус мышц, возможны параличи некоторых частей тела.
Данные заболевания могут поддаваться лечению, при своевременной диагностике, поскольку, к сожалению, не всегда врачи связывают ветряную оспу и ее последствия в единую патологию.
Схемой лечения осложнений является антибактериальные средства, в частности антибиотики группы бета-лактамы, среди которых особо популярны:
- Бензилпеницилин
- Цефтриаксон
- Цефепим
- Имипенем
- Джозомицин
Применение конкретного препарата вбирает сам врач, оценив состояние ребенка.
Вирусные осложнения
Коварность ветряной оспы заключается в том, что сам вирус герпеса человека, которым ветрянка вызвана, способен вызывать точно такие же последствия – пневмонию и энцефалит.
Отличия их заключаются в том, что протекают они менее выражено, и часто, диагностика бывает затруднительной. Поэтому, важно распознать природу заболевания, так как вирусные инфекции не вылечить антибиотиками, как и наоборот, а неправильное лечение чревато фатальными последствиями.
Другой разновидностью вирусных осложнений являются болезни полости рта, вследствие чрезмерного осыпания папулами слизистой рта.
В виду более активной иммунной системы, чем у детей, взрослые, как бы ни было парадоксально, труднее переносят ветряную оспу. Для сравнения, у ребенка в возрасте 3-6 лет, температура редко поднимается выше 37,5 градусов, тогда как уже с 12-летнего возраста (а с каждым годом, все тяжелее) температура варьируется в пределах 39,0-40,0 градусов.
 Помимо тяжелого течения болезни, также отягощаются и осложнения, среди которых:
Помимо тяжелого течения болезни, также отягощаются и осложнения, среди которых:
- Геморрагическая ветрянка – форма оспы, при которой происходит поражение сосудов. Это является причиной того, что пузырьки приобретают кровавый оттенок
- Ветряночная пневмония – классическое «ветряночное» осложнение, которому подвержены беременные женщины
- Нарушение зрения – в случае проникновения вируса в область глаза (веки, переносица, уголки глаз, а иногда и склера глаза) остаются шрамы, которые могут ухудшить зрение, а иногда и привести к слепоте.
- Воспалительные процессы в суставах, вызывающие ноющие боли.
- Поражение структур головного мозга
При генитальном поражении вирусом возможны вульвит и воспаление головки полового члена (особенно опасно для мальчиков, поскольку повышается риск мужского бесплодия)
medportal.net
Ветряная оспа — причины, симптомы, диагностика и лечение
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома. Возбудитель ветряной оспы — вирус герпеса 3 типа, передающийся от больного воздушно-капельным путем. Ветряная оспа относится к наиболее распространенным детским инфекциям. Она проявляется характерными обильными зудящими пузырьковыми высыпаниями, появляющимися на высоте лихорадки и общеинфекционных проявлений. Типичная клиника позволяет диагностировать заболевание, не проводя никаких дополнительных исследований. Лечение ветряной оспы в основном симптоматическое. Для профилактики вторичного инфицирования рекомендована антисептическая обработка элементов сыпи.
Общие сведения
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Характеристика возбудителя
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается по аэрозольному механизму воздушно-капельным путем. Ввиду слабой устойчивости вируса контактно-бытовая передача труднореализуема. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения. Существует вероятность передачи инфекции трансплацентарно.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Патогенез ветряной оспы
Входными воротами инфекции является слизистая оболочка дыхательных путей. Вирус внедряется и накапливается в клетках эпителия, распространяясь в последующем в регионарные лимфоузлы и далее в общий кровоток. Циркулирование вируса с током крови вызывает явления общей интоксикации. Вирус ветряной оспы имеет сродство к эпителию покровных тканей. Репликация вируса в эпителиальной клетке способствует ее гибели, на месте отмерших клеток остаются полости, наполняющиеся экссудатом (воспалительной жидкостью) – формируется везикула. После вскрытия везикул остаются корочки. После отделения корочки под ней обнаруживается вновь сформированный эпидермис. Высыпания при ветряной оспе могут образовываться как на коже, так и на слизистых оболочках, где достаточно быстро везикулы прогрессируют в эрозии.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Стойкий пожизненный иммунитет надежно защищает организм от повторной инфекции, однако при значимом снижении иммунных свойств организма взрослые, болевшие ветрянкой в детстве, могут заразиться ей вновь. Имеет место феномен латентного носительства вируса ветряной оспы, накапливающегося в клетках нервных узлов и способного активизироваться, вызывая опоясывающий лишай. Механизмы вирусной активации при таком носительстве пока недостаточно ясны.
Симптомы ветряной оспы
Инкубационный период ветряной оспы колеблется в пределах 1-3 недель. У детей продромальные явления слабо выражены, либо вовсе не наблюдаются, в целом — течение легкое с незначительным ухудшением общего состояния. Взрослые склонны к более тяжелому течению ветряной оспы с выраженной симптоматикой интоксикации (озноб, головная боль, ломота в теле), лихорадкой, иногда отмечается тошнота, рвота. Высыпания у детей могут возникнуть неожиданно на фоне отсутствия какой-либо общей симптоматики. У взрослых период высыпаний нередко начинается позднее, лихорадка при появлении элементов сыпи может некоторое время сохраняться.
Сыпь при ветряной оспе носит характер буллезного дерматита. Высыпания представляют собой единичные элементы, возникающие на любых участках тела и распространяющиеся без какой либо закономерности. Элементы сыпи первоначально представляют собой красные пятнышки, прогрессирующие в папулы, а затем — в мелкие ровные однокамерные везикулы с прозрачной жидкостью, спадающиеся при прокалывании. Вскрывшиеся везикулы образуют корочки. Для ветряной оспы характерно одновременное существование элементов на разных стадиях развития и возникновение новых (подсыпание).
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояния обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Сыпь распространяется практически по всей поверхности тела за исключением ладоней и подошв, преимущественно локализуясь в области волосистой части головы, на лице, шее. Подсыпания (возникновение новых элементов) возможно на протяжении 3-8 дней (у взрослых, как правило, они сопровождаются новыми лихорадочными волнами). Интоксикация спадает одновременно с прекращением подсыпаний. Сыпь может появляться на слизистых оболочках ротовой полости, половых органов, иногда — на конъюнктиве. Сыпные элементы на слизистых прогрессируют в эрозии и язвы. У взрослых сыпь может сопровождаться лимфоаденопатией, для детей поражение лимфатических узлов не характерно.
Помимо типичного течения, различают стертую форму ветряной оспы, протекающую без признаков интоксикации и с кратковременной редкой сыпью, а также тяжелые формы, различающиеся на буллезную, геморрагическую и гангренозную. Буллезная форма характеризуется сыпью в виде крупных дряблых пузырей, оставляющих после вскрытия долго заживающие язвенные дефекты. Такая форма характерна для людей с тяжелыми хроническими заболеваниями. Геморрагическая форма сопровождается геморрагическим диатезом, на коже и слизистых оболочках отмечаются мелкие кровоизлияния, могут возникать кровотечения из носа. Везикулы имеют коричневатый оттенок за счет геморрагического содержимого. У лиц со значительно ослабленным организмом ветряная оспа может протекать в гангренозной форме: быстро растущие везикулы с геморрагическим содержимым вскрываются с формированием некротических черных корок, окруженных ободком воспаленной кожи.
Осложнения ветряной оспы
В подавляющем большинстве случаев течение ветряной оспы доброкачественное, осложнения отмечаются не более чем у 5% больных. Среди них преобладают заболевания, вызванные вторичной инфекцией: абсцессы, флегмоны, в тяжелых случаях – сепсис. Опасным, трудно поддающимся терапии осложнением является вирусная (ветряночная) пневмония. В некоторых случаях ветряная оспа может провоцировать кератит, энцефалит, миокардит, нефрит, артриты, гепатит. К осложнениям склонны тяжелые формы заболеваний у взрослых, в особенности при сопутствующих хронических патологиях и ослабленной иммунной системе. У детей осложнения отмечаются в исключительных случаях.
Диагностика ветряной оспы
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании с интенсивностью, пропорциональной общей интоксикационной симптоматике.
Вирусологическое исследование подразумевает выявление вирионов при электромикроскопии везикулярной жидкости, окрашенной серебрением. Серологическая диагностика имеет ретроспективное значение и производится с помощью РСК, РТГА в парных сыворотках.
Лечение ветряной оспы
Ветряную оспу лечат амбулаторно, за исключением случаев тяжелого течения с интенсивными общеинтоксикационными проявлениями. Этиотропная терапия не разработана, в случае формирования пустул прибегают к антибиотикотерапии непродолжительным курсом в средних дозировках. Лицам с иммунной недостаточностью можно назначать противовирусные препараты: ацикловир, видарабин, интерферон альфа (интерферон нового поколения). Раннее назначение интерферона способствует более легкому и кратковременному течению инфекции, а также снижает риск развития осложнений.
Терапия ветрянки включает меры по уходу за кожей с целью предупреждения гнойных осложнений: везикулы смазываются антисептическими растворами: 1%-й раствор бриллиантового зеленого, концентрированный – перманганата калия («зеленка», «марганцовка»). Изъязвления слизистой обрабатываются перекисью водорода в 3%-ном разведении или этакридина лактатом. Интенсивный зуд в области высыпаний облегчают, смазывая участки кожи глицерином или обтирая разведенным уксусом, спиртом. В качестве патогенетического средства назначают антигистаминные препараты. Беременным женщинам и больным с тяжелой формой назначают специфический противоветряночный иммуноглобулин.
Прогноз и профилактика ветряной оспы
Прогноз благоприятный, заболевание заканчивается выздоровлением. Везикулы исчезают без следов, пустулы могут оставлять оспенные рубцы. Значительное ухудшение прогноза у лиц с иммунодефицитом, тяжелыми системными заболеваниями.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. С этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
www.krasotaimedicina.ru

 волдыри, в это время могут появляться подсыпания – красные точки, это и есть полиморфность сыпи. Четвёртый день – день когда волдырь лопается и на его месте появляется эрозия, затем – корка, и корка отпадает по итогу, не оставляя никакого следа.
волдыри, в это время могут появляться подсыпания – красные точки, это и есть полиморфность сыпи. Четвёртый день – день когда волдырь лопается и на его месте появляется эрозия, затем – корка, и корка отпадает по итогу, не оставляя никакого следа.